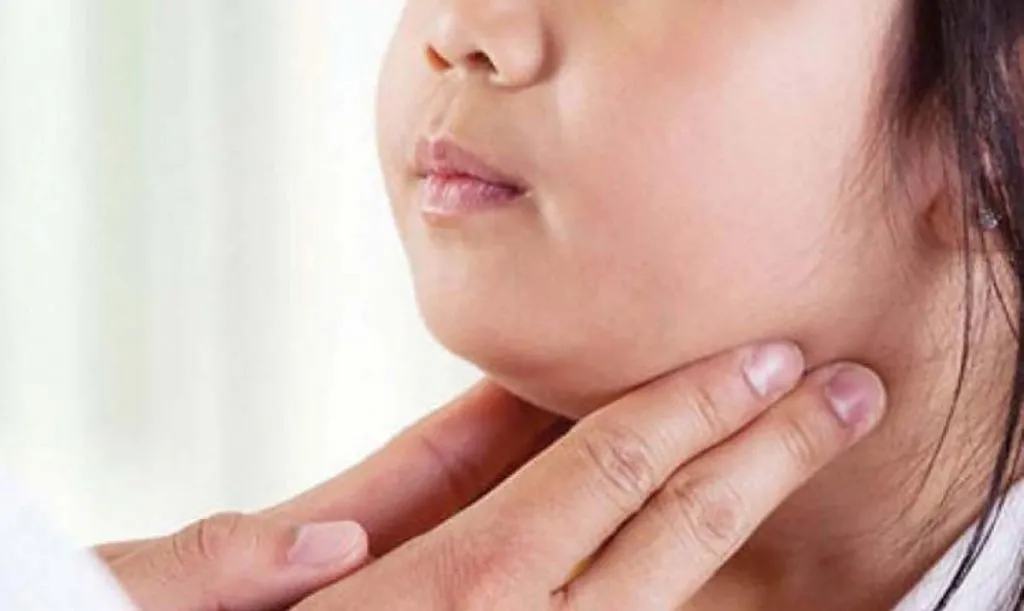

El brote de Streptococcus Pyogenes en el país ha puesto en alerta a las autoridades del sistema sanitario. Según informó el Ministerio de Salud, informaron una aceleración en los contagios de esta enfermedad que puede evolucionar de una faringoamigdalitis a algo de mayor gravedad.
Si bien había advertencias de un leve brote de la afección desde el primer semestre del año, en las últimas dos semanas los casos incrementaron. Pasaron a registrarse 487 contagios –de 382 que había quince días atrás– y 78 víctimas fatales –de 64–.
Puntos claves para conocer el Streptococcus Pyogenes
¿Qué es el Streptococcus Pyogenes?
Es una bacteria del grupo A que suele encontrarse en las mucosas, la garganta o la piel. Puede provocar enfermedades como faringitis o alteraciones cutáneas. En la mayoría de los casos no es maligna pero puede modificarse en el caso de que la bacteria sufra una mutación genética o que el paciente contagiado tenga un sistema inmunológico debilitado o con alguna enfermedad.
¿Cómo se contagia el Streptococcus Pyogenes?
El Streptococcus pyogenes se puede propagar de persona a persona a través de las gotas respiratorias o el contacto con la piel infectada. La prevención de la infección incluye el lavado de manos frecuente, cubrirse la boca y la nariz al toser o estornudar y evitar el contacto con personas enfermas. Los portadores asintomáticos de la bacteria son mucho menos contagiosos.
¿Qué es una enfermedad invasiva del grupo A?
La enfermedad invasiva es una infección grave que puede llegar a ser mortal. Las bacterias de estas afecciones atacan tejido graso, músculos profundos, la sangre o los pulmones. Las enfermedades invasivas del grupo A más comunes son: bacteremia, meningitis, artritis séptica, fascitis necrotizante y síndrome de shock tóxico estreptocócico, siendo estas dos últimas las más graves, pero también las menos frecuentes.
¿Qué incidencia tiene la enfermedad estreptocócica invasiva del grupo A?
Los Centros para el Control y la Prevención de Enfermedades de Estados Unidos calculan que, por año, se producen entre 500 y 1.500 casos de fascitis necrotizante –una infección de los tejidos blandos que puede causar necrosis, o muerte del tejido– y entre 2.000 y 3.000 casos de síndrome de shock tóxico –una enfermedad grave que puede causar insuficiencia de órganos–.
¿Por qué ocurre la enfermedad estreptocócica invasiva del grupo A?
Este tipo de infecciones se da cuando la bacteria traspasa las defensas de la persona infectada. La razón por la cual ciertas variedades provocan más enfermedades graves no está del todo clara, pero puede guardar relación con la producción de sustancias (toxinas) que causan shock y daño a órganos y enzimas que provocan la destrucción de tejidos.
¿Quiénes tienen más riesgo de contraer la enfermedad estreptocócica del grupo A?
De quienes entren en contacto con la bacteria, pocas personas desarrollarán la enfermedad invasiva. La mayoría solo generará una infección en la piel o garganta. Sin embargo, son propensos a padecer la enfermedad invasiva quienes tienen cáncer, diabetes o se realizan diálisis renal y quienes usan medicamentos como esteroides.
Quienes tengan contacto con personas infectadas, ¿deben recibir tratamiento?
Para las personas con contacto casual con pacientes con enfermedad invasiva, el riesgo es bajo. En general, si los contactos cuentan con buena salud, solo se debe prestar atención a la posible aparición de síntomas de la infección. En cambio, para las personas más expuestas, debe consultarse con un médico la necesidad de administrar un tratamiento antibiótico preventivo.
¿Cómo prevenir una infección?
Se pueden tomar medidas para reducir el riesgo de contraer la enfermedad invasiva. Por ejemplo, lavarse las manos con frecuencia con agua y jabón, cubrirse la boca y evitar contactos en caso de recibir un diagnóstico afirmativo para la enfermedad.
¿Cuáles son los primeros síntomas de fascitis necrotizante y síndrome shock tóxico?
Los primeros signos y síntomas de la fascitis necrotizante incluyen fiebre, dolor agudo e inflamación y enrojecimiento de la zona de la herida. Los primeros síntomas de shock pueden incluir fiebre, mareo, confusión, hipotensión, sarpullido y dolor abdominal.














